Gesamtes Spektrum der Augenheilkunde!
Kassen- und Privatpatienten
Wir bieten Ihnen ein großes Leistungsspektrum
Netzhaut, Makula und Glaskörper
IVOM "Spritze ins Auge"
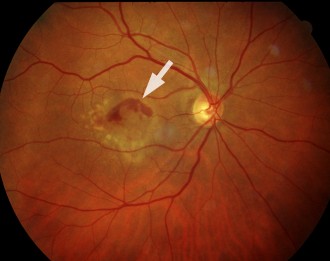
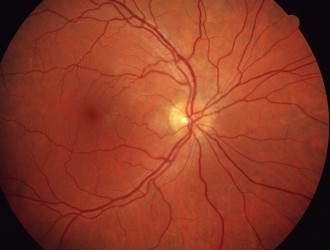
Bild 1: altersabhängige feuchte Makuladegeneration (Quelle: BVA) / Bild 2: gesunde Netzhaut (Retina) (Quelle:BVA)
Die „Spritze ins Auge" - Neue Wege zur Behandlung der feuchten altersabhängigen Makuladegeneration (AMD)
Was ist das?
■ IVOM=Intravitreale Medikamenteneingabe
■ Operative Medikamenteneingaben in das Auge
■ Alternative zu Tablette, Tropfen und Salben
Wann kann diese angewendet werden?
■ bei Erkrankungen der Netzhaut einschließlich der Makula
■ AMD = altersbedingte Makuladegeneration
■ Netzhautschäden als Folge einer langjährigen Zuckerkrankheit
■ Venenverschlüsse, die zu einer Schwellung in der Netzhautmitte führen (Makulaödem)
■ Blutungen der Netzhaut
Behandlung
■ Durchführung unter lokaler Betäubung
■ unter streng sterilen Bedingungen
■ dauert nur wenige Minuten
■ Eingabe von Medikamenten in den Glaskörper des Auges
■ Die Verabreichung erfolgt über eine kaum sichtbare Miniinzision
Mögliche Risiken
■ Entzündungen durch Krankheitserreger
■ Einblutung in den Glaskörper
■ Verletzungen von Linse und Netzhaut
■ In der Regel folgen aus solchen Komplikationen aber keine dauerhaften Schäden
■ aus diesem Grund ist es wichtig die Injektion von einem erfahrenen Facharzt für Augenheilkunde durchführen zu lassen
Das Wesentliche
■ wir verfügen über langjährige Erfahrung in der Behandlung der AMD
■ Eine erfolgreiche AMD-Therapie ist gekennzeichnet durch eine allmähliche und kontinuierliche Verbesserung der Sehqualität
■ Dies drückt sich z.B. darin aus, dass „weniger krumme Linien" gesehen werden, der „grosse Fleck in der Mitte" kleiner wird, und/oder Sie „mehr Prozente an der Lesetafel" lesen können.
Häufig gestellte Fragen zur „Spritze ins Auge" bei AMD
Was sind die „Gradmesser" des Therapieerfolges?
■ Sie, die Patientin bzw. der Patient und Ihre subjektive Verbesserung der Sehqualität (Eigentest mit einäugiger Beurteilung von geraden Linien, z.B. Fensterrahmen, Rechengitter („Amsler Grid") , etc. Kein Apparat kann so empfindlich sein wir Ihr eigener Seheindruck!
■ Untersuchung mit dem OCT
■ Gegebenenfalls Untersuchung mit einer Angiographie
■ Messung Ihrer Sehkraft (Visus)
■ Natürlich gibt es auch Patienten (bis zu 20% ), die keine Verbesserung erfahren können. Ein häufiger Grund dafür ist, dass die Erkrankung zum Behandlungszeitpunkt bereits zu weit vorangeschritten ist (z.B. bestehen dann sogenannte trockene Narben in der Netzhautmitte)
■ Bei einzelnen Patienten können je nach Verlauf auch weiterführende Maßnahmen erwogen werden
■ Auch besteht die Möglichkeit, die medikamentöse Kombinationstherapie zu wiederholen
Können Sie selbst zum Erfolg beitragen?
Ja: z.B. durch Einschränken oder besser Verzicht auf Nikotin und Tragen eines hochwertigen und wirksamen Sonnenschutzes. Auch ist der Verzehr von viel grünem Gemüse bzw. Einnahme von Vitamin-Mineralstoff-Kombinationspräparaten (nach Rücksprache mit dem behandelnden Augenarzt) förderlich!
Wo können wir zur Zeit nicht wirklich helfen?
z.B. bei der trockenen AMD. Hier gibt es zur Zeit keine „Spritze ins Auge"! Einzelnen Patienten können in bestimmten Situationen jedoch andere Verfahren helfen. Dies ist z.B. bei Drusenmakulopathie (z.B. Behandlung mittels die Rheopherese) der Fall. Auch hier sollten Sie sich aber zunächst unbedingt an einen Netzhautspezialisten wenden! Wir beraten Sie dazu gerne.
Was ist das?
■ IVOM=Intravitreale Medikamenteneingabe
■ Operative Medikamenteneingaben in das Auge
■ Alternative zu Tablette, Tropfen und Salben
Wann kann diese angewendet werden?
■ bei Erkrankungen der Netzhaut einschließlich der Makula
■ AMD = altersbedingte Makuladegeneration
■ Netzhautschäden als Folge einer langjährigen Zuckerkrankheit
■ Venenverschlüsse, die zu einer Schwellung in der Netzhautmitte führen (Makulaödem)
■ Blutungen der Netzhaut
Behandlung
■ Durchführung unter lokaler Betäubung
■ unter streng sterilen Bedingungen
■ dauert nur wenige Minuten
■ Eingabe von Medikamenten in den Glaskörper des Auges
■ Die Verabreichung erfolgt über eine kaum sichtbare Miniinzision
Mögliche Risiken
■ Entzündungen durch Krankheitserreger
■ Einblutung in den Glaskörper
■ Verletzungen von Linse und Netzhaut
■ In der Regel folgen aus solchen Komplikationen aber keine dauerhaften Schäden
■ aus diesem Grund ist es wichtig die Injektion von einem erfahrenen Facharzt für Augenheilkunde durchführen zu lassen
Das Wesentliche
■ wir verfügen über langjährige Erfahrung in der Behandlung der AMD
■ Eine erfolgreiche AMD-Therapie ist gekennzeichnet durch eine allmähliche und kontinuierliche Verbesserung der Sehqualität
■ Dies drückt sich z.B. darin aus, dass „weniger krumme Linien" gesehen werden, der „grosse Fleck in der Mitte" kleiner wird, und/oder Sie „mehr Prozente an der Lesetafel" lesen können.
Häufig gestellte Fragen zur „Spritze ins Auge" bei AMD
Was sind die „Gradmesser" des Therapieerfolges?
■ Sie, die Patientin bzw. der Patient und Ihre subjektive Verbesserung der Sehqualität (Eigentest mit einäugiger Beurteilung von geraden Linien, z.B. Fensterrahmen, Rechengitter („Amsler Grid") , etc. Kein Apparat kann so empfindlich sein wir Ihr eigener Seheindruck!
■ Untersuchung mit dem OCT
■ Gegebenenfalls Untersuchung mit einer Angiographie
■ Messung Ihrer Sehkraft (Visus)
■ Natürlich gibt es auch Patienten (bis zu 20% ), die keine Verbesserung erfahren können. Ein häufiger Grund dafür ist, dass die Erkrankung zum Behandlungszeitpunkt bereits zu weit vorangeschritten ist (z.B. bestehen dann sogenannte trockene Narben in der Netzhautmitte)
■ Bei einzelnen Patienten können je nach Verlauf auch weiterführende Maßnahmen erwogen werden
■ Auch besteht die Möglichkeit, die medikamentöse Kombinationstherapie zu wiederholen
Können Sie selbst zum Erfolg beitragen?
Ja: z.B. durch Einschränken oder besser Verzicht auf Nikotin und Tragen eines hochwertigen und wirksamen Sonnenschutzes. Auch ist der Verzehr von viel grünem Gemüse bzw. Einnahme von Vitamin-Mineralstoff-Kombinationspräparaten (nach Rücksprache mit dem behandelnden Augenarzt) förderlich!
Wo können wir zur Zeit nicht wirklich helfen?
z.B. bei der trockenen AMD. Hier gibt es zur Zeit keine „Spritze ins Auge"! Einzelnen Patienten können in bestimmten Situationen jedoch andere Verfahren helfen. Dies ist z.B. bei Drusenmakulopathie (z.B. Behandlung mittels die Rheopherese) der Fall. Auch hier sollten Sie sich aber zunächst unbedingt an einen Netzhautspezialisten wenden! Wir beraten Sie dazu gerne.
Makuladegeneration / AMD

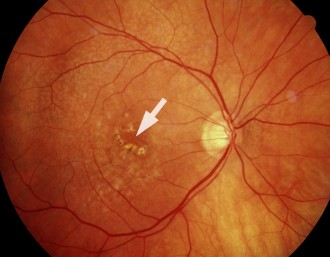

Bild 1: altersabhängige feuchte Makuladegeneration (Quelle: BVA) / Bild 2: altersabhängige trockene Makuladegeneration / Bild 3: gesunde Netzhaut (Retina) (Quelle: BVA)
Die Makula, der sog. gelbe Fleck der Netzhaut ist der Ort des schärfsten Sehens und liegt auf der optischen Achse des Auges genau in der Mitte der Netzhaut. Erkrankungen dieser Region der Netzhaut können deshalb eine ernste Beeinträchtigung der Sehschärfe zur Folge haben. Makulaerkrankungen können bereits bei Jugendlichen auftreten (aufgrund genetischer Faktoren). Die häufigste Form einer Makuladegeneration ist die mit zunehmendem Lebensalter einhergehende Form, nämlich die altersbedingte Makuladegeneration (kurz: AMD).
Was ist das?
■ AMD = altersbedingte Makuladegeneration
■ Makula = Stelle des schärfsten Sehens
■ Voranschreitender Verlust der Sehzellen in der Makula durch degenerative Veränderungen
■ Anfangs meist nur ein Auge betroffen, dadurch gleicht das gesunde Auge die fehlende Sehleistung aus
■ es gibt ein feuchte oder trockene AMD
Symptome
■ Verzerrtes Sehen (gerade Linien erscheinen verbogen z.B. Kachelfugen)
■ Verminderte Wahrnehmung von Kontrasten (blasse Farben)
■ Verschwommene Wörter beim Lesen
■ Schwierigkeiten beim Erkennen von Gesichtern
■ Verstärkte Blendempfindlichkeit (z.B. nachts beim Autofahren)
■ Grauer Fleck bzw. leere Fläche in Mitte Gesichtsfeld, unscharfe Sicht außerhalb dieses Feldes
Wann ist eine Voruntersuchung notwendig? Was sind mögliche Risikofaktoren?
■ Ab dem 50. Lebensjahr
■ Diabetes, Bluthochdruck, Rauchen
■ Kurzsichtigkeit von über 3 Dioptrien
■ Familiäre Vorbelastung
■ Übergewicht und unausgewogene Ernährung
■ Gefäßveränderungen wie Arteriosklerose
■ Direkte Sonneneinstrahlung ohne Sonnenbrille
■ Helle Haut und blaue Augen sind offenbar anfälliger
■ Frauen erkranken häufiger als Männer
Warum ist eine Voruntersuchung wichtig?
■ Verursacht keine Schmerzen
■ Erkrankung wird meist erst bemerkt wenn das zweite Auge betroffen ist, da gesundes Auge bis dahin die fehlende Sehleistung ausgleicht
■ Entstandene Schäden können nicht mehr rückgängig gemacht werden
■ Früherkennung kann Sehfähigkeit erhalten
Wie oft sollte die Kontrolle durchgeführt werden?
■ Spätestens ab 60. Lebensjahr jährlich (besser ab 50 Jahren)
Wie läuft die Untersuchung ab?
■ Schmerzlose Untersuchung
■ Dauert nur wenige Minuten
■ Feststellung der Sehschärfe (Visus)
■ Untersuchung mit Sehtafel und Amsler-Gitter-Netz
■ Untersuchung des Augenhintergrunds (Gerät: digitale Non-Mydriatikum-Kamera der Firma Zeiss)
■ Farbstoffuntersuchungen (Angiografie zur Darstellung der Blutgefäße am Augenhintergrund)
■ Unter bestimmten Bedingungen Darstellung der Netzhaut mit der Optischen Kohärenztomografie (OCT)
Wir empfehlen Ihnen die Kombi Untersuchung Glaukom und Netzhaut.
Weiterführende Links
Makuladegeration (BVA Berufsverband der Augenärzte)
Was ist das?
■ AMD = altersbedingte Makuladegeneration
■ Makula = Stelle des schärfsten Sehens
■ Voranschreitender Verlust der Sehzellen in der Makula durch degenerative Veränderungen
■ Anfangs meist nur ein Auge betroffen, dadurch gleicht das gesunde Auge die fehlende Sehleistung aus
■ es gibt ein feuchte oder trockene AMD
Symptome
■ Verzerrtes Sehen (gerade Linien erscheinen verbogen z.B. Kachelfugen)
■ Verminderte Wahrnehmung von Kontrasten (blasse Farben)
■ Verschwommene Wörter beim Lesen
■ Schwierigkeiten beim Erkennen von Gesichtern
■ Verstärkte Blendempfindlichkeit (z.B. nachts beim Autofahren)
■ Grauer Fleck bzw. leere Fläche in Mitte Gesichtsfeld, unscharfe Sicht außerhalb dieses Feldes
Wann ist eine Voruntersuchung notwendig? Was sind mögliche Risikofaktoren?
■ Ab dem 50. Lebensjahr
■ Diabetes, Bluthochdruck, Rauchen
■ Kurzsichtigkeit von über 3 Dioptrien
■ Familiäre Vorbelastung
■ Übergewicht und unausgewogene Ernährung
■ Gefäßveränderungen wie Arteriosklerose
■ Direkte Sonneneinstrahlung ohne Sonnenbrille
■ Helle Haut und blaue Augen sind offenbar anfälliger
■ Frauen erkranken häufiger als Männer
Warum ist eine Voruntersuchung wichtig?
■ Verursacht keine Schmerzen
■ Erkrankung wird meist erst bemerkt wenn das zweite Auge betroffen ist, da gesundes Auge bis dahin die fehlende Sehleistung ausgleicht
■ Entstandene Schäden können nicht mehr rückgängig gemacht werden
■ Früherkennung kann Sehfähigkeit erhalten
Wie oft sollte die Kontrolle durchgeführt werden?
■ Spätestens ab 60. Lebensjahr jährlich (besser ab 50 Jahren)
Wie läuft die Untersuchung ab?
■ Schmerzlose Untersuchung
■ Dauert nur wenige Minuten
■ Feststellung der Sehschärfe (Visus)
■ Untersuchung mit Sehtafel und Amsler-Gitter-Netz
■ Untersuchung des Augenhintergrunds (Gerät: digitale Non-Mydriatikum-Kamera der Firma Zeiss)
■ Farbstoffuntersuchungen (Angiografie zur Darstellung der Blutgefäße am Augenhintergrund)
■ Unter bestimmten Bedingungen Darstellung der Netzhaut mit der Optischen Kohärenztomografie (OCT)
Wir empfehlen Ihnen die Kombi Untersuchung Glaukom und Netzhaut.
Weiterführende Links
Makuladegeration (BVA Berufsverband der Augenärzte)
Makulaödem
Was ist das?
■ Schwellung der Makula (=Makulaödem)
Ursachen
■ Diabetes
■ Gefäßverschlüsse (z.B. Verschlüsse eines Venenastes der Netzhaut oder der Zentralvene der Netzhaut)
■ chronischen Entzündungen (z.B. chronische Uveitis)
■ manchmal nach operativen Eingriffen
Behandlung
■ entzündungshemmende Medikamente (als Augentropfen, als Injektionen neben dem Auge, aber auch als Injektionen in den Glaskörperraum)
Untersuchung
■ optische Kohärenztomogramm (=OCT) (erspart so häufig die Durchführung einer Fluoreszenzangiografie)
■ Schwellung der Makula (=Makulaödem)
Ursachen
■ Diabetes
■ Gefäßverschlüsse (z.B. Verschlüsse eines Venenastes der Netzhaut oder der Zentralvene der Netzhaut)
■ chronischen Entzündungen (z.B. chronische Uveitis)
■ manchmal nach operativen Eingriffen
Behandlung
■ entzündungshemmende Medikamente (als Augentropfen, als Injektionen neben dem Auge, aber auch als Injektionen in den Glaskörperraum)
Untersuchung
■ optische Kohärenztomogramm (=OCT) (erspart so häufig die Durchführung einer Fluoreszenzangiografie)
Netzhautablösung
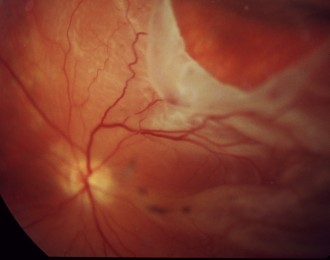
Netzhautablösung (Quelle: BVA)
Was ist das?
■ Netzhaut = Retina
■ kleidet die hintere Innenwand des Auges aus
■ enthält die Sehzellen.
■ Der Glaskörper ist ein „Gel“, das den hinteren Augapfel ausfüllt. Der visköse Teil des Glaskörpers fällt im Laufe des Lebens zusammen, es entsteht eine Glaskörperabhebung. Dies kann zu Schattenbildung, sogenannten Mouches volantes führen. Da der Glaskörper teilweise an der Netzhaut haftet, kann es während der Glaskörperabhebung zu Traktionseffekten mit Einriss und Ablösung der Netzhaut kommen
■ Eine Netzhautablösung wird durch ein Netzhautloch, durch Zug des Glaskörpers an der Netzhaut oder durch beide Ursachen gemeinsam, selten hingegen durch Austritt von Flüssigkeit unter die Netzhaut verursacht
Symptome
■ Ausfall im Gesichtsfeld (wenn die Netzhaut wieder anliegt, kann sie ihre Funktion wieder aufnehmen)
■ dunkler Schatten am Rande des Gesichtsfeldes (kann mit der Zeit größer werden)
■ Gesichtsfeldausfall liegt immer gegenüber der Seite der Netzhautablösung
■ Am häufigsten löst sich die Netzhaut von außen oben ab (Schatten steigt von innen unten nach oben)
■ wenn sich die gesamte Netzhaut ablösen sollte, würde der Betroffene nichts mehr sehen
■ Eine Netzhautablösung führt ohne operative Behandlung zur Erblindung des betroffenen Auges
■ keine Schmerzen (Netzhaut besitzt keine Schmerzrezeptoren)
Behandlung
■ operativer Eingriff (Plombenoperation, pneumatische Retinopexie, Vitrektomie)
■ Zuerst Anlegen der Netzhaut
■ Danach Verschluß des Netzhautlochs bzw. Netzhautrisses
■ Selten ist die Entfernung des Glaskörpers erforderlich (Vitrektomie)
■ Die Operation wird meist innerhalb weniger Tage durchgeführt
■ Eine sorgfältige Operationsvorbereitung ist jedoch wichtiger als ein überstürztes chirurgisches Vorgehen
■ Ca. 80 – 90% der Netzhautablösungen können mit einer einzigen Operation behandelt werden (teilweise sind jedoch Folgeeingriffe notwendig)
■ Bei bereits erfolgter Katarakt-OP (grauer Star) bietet sich in den meisten Fällen die Pars plana Vitrektormie (operative Glaskörperentfernung) als Verfahren der ersten Wahl an
■ Es wird jedoch im Einzelfall über das Verfahren entschieden
Probleme
■ In der Regel auch nach erfolgreicher Wiederanlegung der Netzhaut keine volle Sehfunktion mehr
■ Verschiedene biologische Reaktionsweisen des Auges können auch nach der Operation zu erneuter Netzhautablösung führen z.B. überschiessende Narbenbildung
■ Daher sind mitunter ein oder mehrere zusätzliche Eingriffe notwendig, deren Chancen zuvor aber ausführlich besprochen würden.
Sehr seltene Komplikationen
■ Blutungen, Infektionen und andere Komplikationen, die zu einem Verlust der Sehkraft oder evtl. des Auges führen können, sind extrem selten.
Da trotz Operation der Heilungsverlauf bei einer Netzhautablösung auch kompliziert werden kann, ist es umso wichtiger bei Symptomen, die auf eine Netzhautschädigung hinweisen können, kurzfristig einen Augenarzt aufzusuchen.
Vorsorge
Der Augenarzt wird Ihre Netzhaut sorgfältig untersuchen, um mögliche Schwachstellen an der Netzhaut festzustellen. Vorsorge heißt vor allem bei Symptomen kurzfristig, zumindest innerhalb weniger Tage einen Augenarzt aufzusuchen und sich auch ohne Symptome untersuchen zu lassen,
■ wenn sie kurzsichtig sind
■ wenn Netzhautablösungen bei nahen Verwandten aufgetreten sind
■ wenn Sie eine Verletzung am Auge hatten
■ wenn Sie eine Augenoperation hatten (Ihr Augenarzt wird dabei Ihr spezifisches Risiko abklären können)
■ wenn Ihr Geburtsgewicht sehr gering war.
Durch eine Vorsorgeuntersuchung können u.a. Vorstufen von Netzhautlöchern gefunden werden. Das prophylaktische Lasern bei diesen Vorstufen von Netzhautlöchern kann eine tatsächliche Ablösung der Netzhaut, die von dieser Stelle aus beginnen könnte, verhindern. Wenn sich die Netzhaut abgelöst hat, reicht diese Maßnahme nicht mehr aus und die Netzhautablösung kann nur noch chirurgisch behandelt werden.
■ Netzhaut = Retina
■ kleidet die hintere Innenwand des Auges aus
■ enthält die Sehzellen.
■ Der Glaskörper ist ein „Gel“, das den hinteren Augapfel ausfüllt. Der visköse Teil des Glaskörpers fällt im Laufe des Lebens zusammen, es entsteht eine Glaskörperabhebung. Dies kann zu Schattenbildung, sogenannten Mouches volantes führen. Da der Glaskörper teilweise an der Netzhaut haftet, kann es während der Glaskörperabhebung zu Traktionseffekten mit Einriss und Ablösung der Netzhaut kommen
■ Eine Netzhautablösung wird durch ein Netzhautloch, durch Zug des Glaskörpers an der Netzhaut oder durch beide Ursachen gemeinsam, selten hingegen durch Austritt von Flüssigkeit unter die Netzhaut verursacht
Symptome
■ Ausfall im Gesichtsfeld (wenn die Netzhaut wieder anliegt, kann sie ihre Funktion wieder aufnehmen)
■ dunkler Schatten am Rande des Gesichtsfeldes (kann mit der Zeit größer werden)
■ Gesichtsfeldausfall liegt immer gegenüber der Seite der Netzhautablösung
■ Am häufigsten löst sich die Netzhaut von außen oben ab (Schatten steigt von innen unten nach oben)
■ wenn sich die gesamte Netzhaut ablösen sollte, würde der Betroffene nichts mehr sehen
■ Eine Netzhautablösung führt ohne operative Behandlung zur Erblindung des betroffenen Auges
■ keine Schmerzen (Netzhaut besitzt keine Schmerzrezeptoren)
Behandlung
■ operativer Eingriff (Plombenoperation, pneumatische Retinopexie, Vitrektomie)
■ Zuerst Anlegen der Netzhaut
■ Danach Verschluß des Netzhautlochs bzw. Netzhautrisses
■ Selten ist die Entfernung des Glaskörpers erforderlich (Vitrektomie)
■ Die Operation wird meist innerhalb weniger Tage durchgeführt
■ Eine sorgfältige Operationsvorbereitung ist jedoch wichtiger als ein überstürztes chirurgisches Vorgehen
■ Ca. 80 – 90% der Netzhautablösungen können mit einer einzigen Operation behandelt werden (teilweise sind jedoch Folgeeingriffe notwendig)
■ Bei bereits erfolgter Katarakt-OP (grauer Star) bietet sich in den meisten Fällen die Pars plana Vitrektormie (operative Glaskörperentfernung) als Verfahren der ersten Wahl an
■ Es wird jedoch im Einzelfall über das Verfahren entschieden
Probleme
■ In der Regel auch nach erfolgreicher Wiederanlegung der Netzhaut keine volle Sehfunktion mehr
■ Verschiedene biologische Reaktionsweisen des Auges können auch nach der Operation zu erneuter Netzhautablösung führen z.B. überschiessende Narbenbildung
■ Daher sind mitunter ein oder mehrere zusätzliche Eingriffe notwendig, deren Chancen zuvor aber ausführlich besprochen würden.
Sehr seltene Komplikationen
■ Blutungen, Infektionen und andere Komplikationen, die zu einem Verlust der Sehkraft oder evtl. des Auges führen können, sind extrem selten.
Da trotz Operation der Heilungsverlauf bei einer Netzhautablösung auch kompliziert werden kann, ist es umso wichtiger bei Symptomen, die auf eine Netzhautschädigung hinweisen können, kurzfristig einen Augenarzt aufzusuchen.
Vorsorge
Der Augenarzt wird Ihre Netzhaut sorgfältig untersuchen, um mögliche Schwachstellen an der Netzhaut festzustellen. Vorsorge heißt vor allem bei Symptomen kurzfristig, zumindest innerhalb weniger Tage einen Augenarzt aufzusuchen und sich auch ohne Symptome untersuchen zu lassen,
■ wenn sie kurzsichtig sind
■ wenn Netzhautablösungen bei nahen Verwandten aufgetreten sind
■ wenn Sie eine Verletzung am Auge hatten
■ wenn Sie eine Augenoperation hatten (Ihr Augenarzt wird dabei Ihr spezifisches Risiko abklären können)
■ wenn Ihr Geburtsgewicht sehr gering war.
Durch eine Vorsorgeuntersuchung können u.a. Vorstufen von Netzhautlöchern gefunden werden. Das prophylaktische Lasern bei diesen Vorstufen von Netzhautlöchern kann eine tatsächliche Ablösung der Netzhaut, die von dieser Stelle aus beginnen könnte, verhindern. Wenn sich die Netzhaut abgelöst hat, reicht diese Maßnahme nicht mehr aus und die Netzhautablösung kann nur noch chirurgisch behandelt werden.
Netzhauterkrankungen
Was ist das?
■ Netzhaut (lat. Retina) = Schicht an der rückwärtigen Innenwand des Auges (Innenauskleidung)
■ hochkomplex aufgebautes Nervengewebe mit einer Dicke von 1/10 bis 1/3 Millimeter
■ Übernimmt im Auge die Funktion der Bildgebung – ähnlich dem Film in einer Fotokamera (Bilder werden zur Verarbeitung über den Sehnerven an das Gehirn weitergeleitet)
■ Erkrankungen: Netzhautriss, Netzhautablösung
■ Netzhautrisse oder kleinere Netzhautlöcher können Ausgangspunkte für eine Netzhautablösung werden
Netzhautriss
Symptome:
■ Lichtblitze
■ Schlieren
■ Rußregen
■ Schatten
Suchen Sie schnellstmöglich einen Augenarzt auf, um auszuschließen, dass sich bei Ihnen ein Netzhautriss gebildet hat.
Behandlung:
■ mit einem Laser oder mit Kälte, um durch Narbenbildung diese Schwachstellen zu verfestigen
■ Behandlungen sind kurzfristig durchzuführen
■ Meist kann dadurch ein gößerer chirurgischer Eingriff vermieden werden
■ Netzhaut (lat. Retina) = Schicht an der rückwärtigen Innenwand des Auges (Innenauskleidung)
■ hochkomplex aufgebautes Nervengewebe mit einer Dicke von 1/10 bis 1/3 Millimeter
■ Übernimmt im Auge die Funktion der Bildgebung – ähnlich dem Film in einer Fotokamera (Bilder werden zur Verarbeitung über den Sehnerven an das Gehirn weitergeleitet)
■ Erkrankungen: Netzhautriss, Netzhautablösung
■ Netzhautrisse oder kleinere Netzhautlöcher können Ausgangspunkte für eine Netzhautablösung werden
Netzhautriss
Symptome:
■ Lichtblitze
■ Schlieren
■ Rußregen
■ Schatten
Suchen Sie schnellstmöglich einen Augenarzt auf, um auszuschließen, dass sich bei Ihnen ein Netzhautriss gebildet hat.
Behandlung:
■ mit einem Laser oder mit Kälte, um durch Narbenbildung diese Schwachstellen zu verfestigen
■ Behandlungen sind kurzfristig durchzuführen
■ Meist kann dadurch ein gößerer chirurgischer Eingriff vermieden werden
Netzhauterkrankung aufgrund Diabetes (Diabetische Retinopathie)
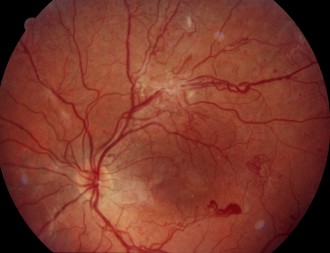

Bild1: Proliferative diabetische Retinopathie (Quelle:BVA), Bild 2: gesunde Netzhaut (Retina) (Quelle:BVA)
Was ist das?
■ diabetische Retinopathie = eine durch die Zuckerkrankheit (Diabetes mellitus) hervorgerufene Erkrankung der Netzhaut des Auges
■ Schädigung kleiner Blutgefäße (Mikroangiopathie)
■ 30 % aller Erblindungen in Europa sind auf die diabetische Retinopathie zurückzuführen
■ Eine schlechte Diätführung bzw. Blutzuckereinstellung begünstigen die Entstehung des Krankheitsbildes
Sympotme
■ lange Zeit unbemerkt, da anfangs keine Beeinträchtigung der Sehkraft
■ verursacht im fortgeschrittenen Stadium Minderung der Sehschärfe (verschwommenes, verzerrtes Sehen, blinde Flecken, totaler Sehverlust)
■ kann bis zur Erblindung führen
Ursachen
■ Zuckerkrankheit (Diabetes mellitus)
Warum ist eine Voruntersuchung wichtig
■ lange Zeit unbemekrt, da anfangs keine Beeinträchtigung der Sehkraft
■ Vorbeugung durch Vorsorgeuntersuchungen
■ Bei Festellung von Diabetes Mellitus umgehend zur augenärztlichen Untersuchung
■ Behandlungserfolg hängt von einer frühen Diagnose des Diabetes mellitus, einer frühzeitigen Diagnose der Retinopathie ab und ist nur dann zu erreichen, wenn die Diabetes als Grunderkrankung richtig und konsequent therapiert wird
Behandlung
■ Ein wichtigtes Kriterium für eine erfolgreiche Behandlung der diabetischen Retinopathie ist der langfristig optimal eingestellte Blutzuckerspiegel
■ Häufig besteht ein Zusammenhang zwischen Diabetes mellitus und Bluthochdruck (Hypertonie). Daher ist es ebenso wichtig, den Blutdruck mit Hilfe des Hausarztes oder Internisten einzustellen
■ Ist diese Voraussetzung gegeben, so kann die Netzhaut je vorliegendem Befund entweder photokoaguliert (gelasert) oder kryokoaguliert (vereist) werden
■ In bestimmten Fällen muss ein mikrochirurgischer Eingriff im Augeninnern vorgenommen werden (Pars plana Vitrektomie)
Ob eine Behandlung möglich ist und welches Verfahren Aussicht auf Erfolg hat, kann nur nach einer eingehenden Untersuchung durch den Augenarzt vor dem Hintergrund der individuellen Situation jedes Betroffenen geklärt werden.
Weiterführende Links
Diabetische Retinopathie (BVA Berufsverband der Augenärzte)
Diabetes - Patientenbroschüre (BVA Berufsverband der Augenärzte)
Initiativgruppe Früherkennung diabetischer Augenerkrankungen (IFdA)
■ diabetische Retinopathie = eine durch die Zuckerkrankheit (Diabetes mellitus) hervorgerufene Erkrankung der Netzhaut des Auges
■ Schädigung kleiner Blutgefäße (Mikroangiopathie)
■ 30 % aller Erblindungen in Europa sind auf die diabetische Retinopathie zurückzuführen
■ Eine schlechte Diätführung bzw. Blutzuckereinstellung begünstigen die Entstehung des Krankheitsbildes
Sympotme
■ lange Zeit unbemerkt, da anfangs keine Beeinträchtigung der Sehkraft
■ verursacht im fortgeschrittenen Stadium Minderung der Sehschärfe (verschwommenes, verzerrtes Sehen, blinde Flecken, totaler Sehverlust)
■ kann bis zur Erblindung führen
Ursachen
■ Zuckerkrankheit (Diabetes mellitus)
Warum ist eine Voruntersuchung wichtig
■ lange Zeit unbemekrt, da anfangs keine Beeinträchtigung der Sehkraft
■ Vorbeugung durch Vorsorgeuntersuchungen
■ Bei Festellung von Diabetes Mellitus umgehend zur augenärztlichen Untersuchung
■ Behandlungserfolg hängt von einer frühen Diagnose des Diabetes mellitus, einer frühzeitigen Diagnose der Retinopathie ab und ist nur dann zu erreichen, wenn die Diabetes als Grunderkrankung richtig und konsequent therapiert wird
Behandlung
■ Ein wichtigtes Kriterium für eine erfolgreiche Behandlung der diabetischen Retinopathie ist der langfristig optimal eingestellte Blutzuckerspiegel
■ Häufig besteht ein Zusammenhang zwischen Diabetes mellitus und Bluthochdruck (Hypertonie). Daher ist es ebenso wichtig, den Blutdruck mit Hilfe des Hausarztes oder Internisten einzustellen
■ Ist diese Voraussetzung gegeben, so kann die Netzhaut je vorliegendem Befund entweder photokoaguliert (gelasert) oder kryokoaguliert (vereist) werden
■ In bestimmten Fällen muss ein mikrochirurgischer Eingriff im Augeninnern vorgenommen werden (Pars plana Vitrektomie)
Ob eine Behandlung möglich ist und welches Verfahren Aussicht auf Erfolg hat, kann nur nach einer eingehenden Untersuchung durch den Augenarzt vor dem Hintergrund der individuellen Situation jedes Betroffenen geklärt werden.
Weiterführende Links
Diabetische Retinopathie (BVA Berufsverband der Augenärzte)
Diabetes - Patientenbroschüre (BVA Berufsverband der Augenärzte)
Initiativgruppe Früherkennung diabetischer Augenerkrankungen (IFdA)

